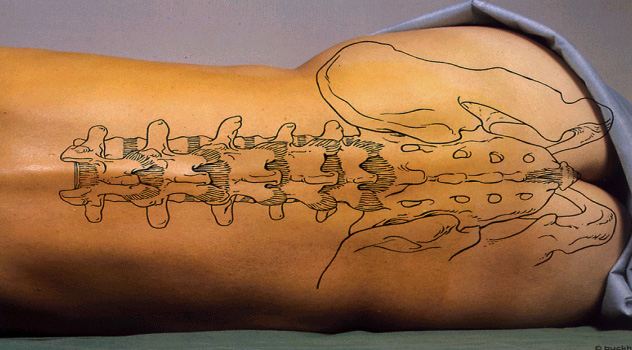
Plexo simpático cervical y torácico
¿Quieres pedir cita en nuestra clínica?
Las lesiones por radiofrecuencia representan una técnica, realizada mediante una máquina especial, para interrumpir la conducción nerviosa de forma semipermanente. Normalmente, los nervios tratados son bloqueados durante 6 a 9 meses, si bien la duración puede variar de 3 a 18 meses.
La radiofrecuencia del plexo lumbar consiste en anular el «tejido nervioso simpático» (los nervios que forman parte del sistema nervioso simpático). Estos nervios se distribuyen a ambos lados de la columna espinal, en la zona de la espalda.
El tratamiento bloquea los nervios simpáticos. Esto puede dar lugar a una reducción del dolor, hinchazón, color y cambios de sudoración en la extremidad inferior y puede mejorar la movilidad. La técnica se realiza como parte del tratamiento de la distrofia simpática refleja, del dolor simpático sostenido, del síndrome de dolo regional complejo y de la neuralgia por herpes zoster con afectación de la extremidad inferior.
Sobre el dolor en pacientes con mala circulación arterial y con claudicación en distancias muy cortas, produce una mejoría de ambos síntomas por mejora de la circulación secundaria a la anulación del sistema nervioso simpático.
Radiofrecuencia
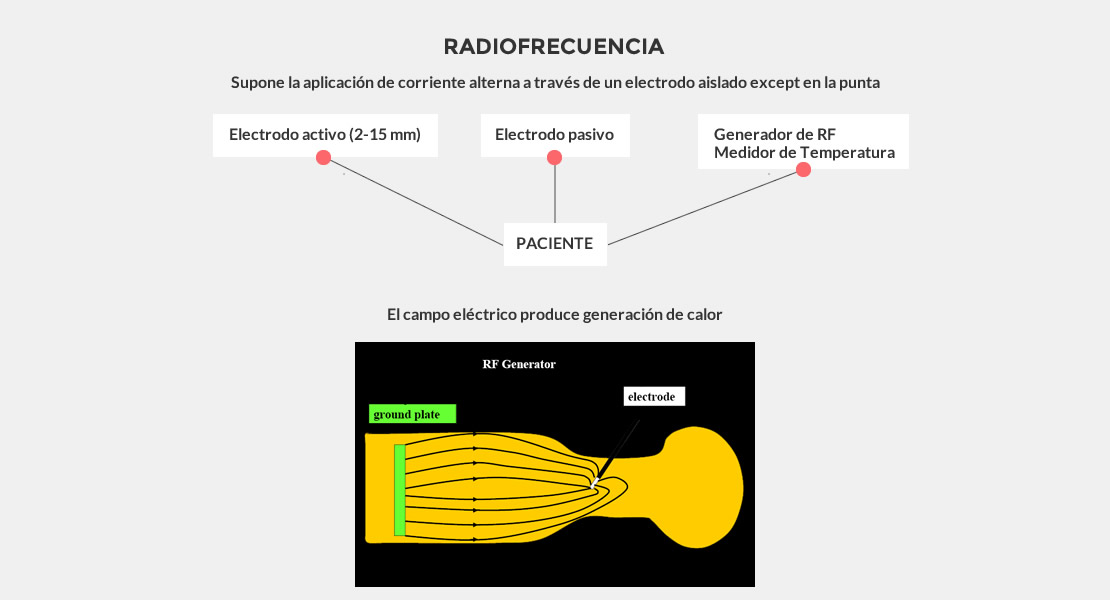
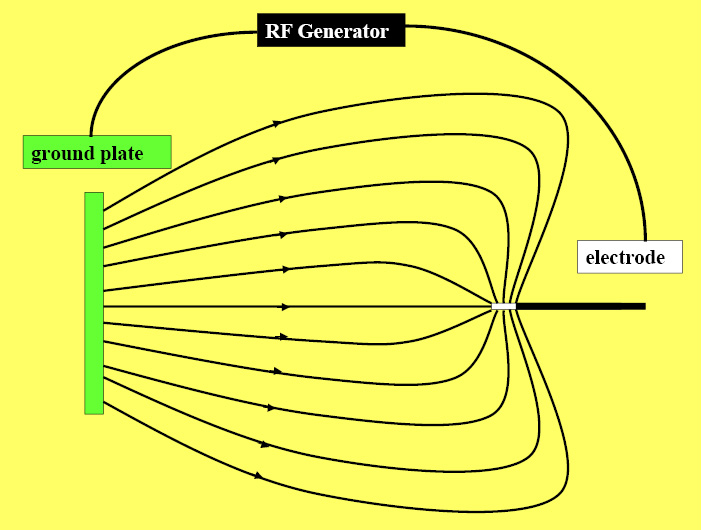
- Temperatura neural superior a 45ª = lesión.
- Frecuencias > 250kHz producen campo electromagnético alrededor del electrodo activo.
- La corriente fluye desde el electrodo activo al pasivo.
- Temperatura del electrodo activo equilibra con la temperatura de los tejidos circundantes.
- El calor no se emite desde el electrodo sino por la fricción en la disipación de la corriente iónica en el medio líquido del tejido a lesionar. Es el tejido el que genera el calor y no el electrodo.
Indicaciones:
- Neuralgia del trigémino.
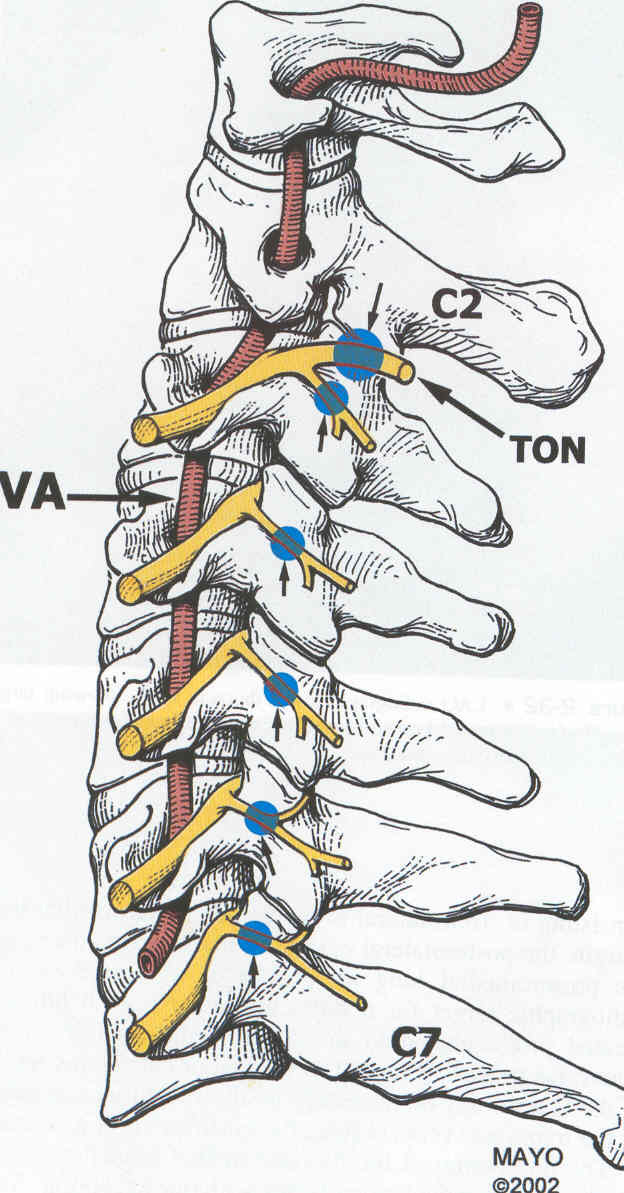
- Radiofrecuencia de facetas y cervicales como tratamiento del dolor cervical y lumbar.
- Lesión del ganglio estrellado.
- Simpatectomías: Distrofia simpático-refleja, dolor mantenido por el simpático, vasculopatías periféricas, dolor lumbar de origen discogénico.
- Lesión del ganglio dorsal.
- Neuralgia intercostal.
- Rizotomías.
- Lesión del ganglio esfenopalatino para tratamiento de la cefalea en racimos.
- Fascitis plantar.
- Cordotomías en el tratamiento del dolor unilateral oncológico.
- Radiofrecuencia intradiscal.
- Radiofrecuencia de las raíces sacras.
- Radiofrecuencia de nervios periféricos: Supraescapular, abdominogenital, cubital, poplíteo…
- Radiofrecuencia de C1-C2 para tratamiento de la neuralgia Occipital.
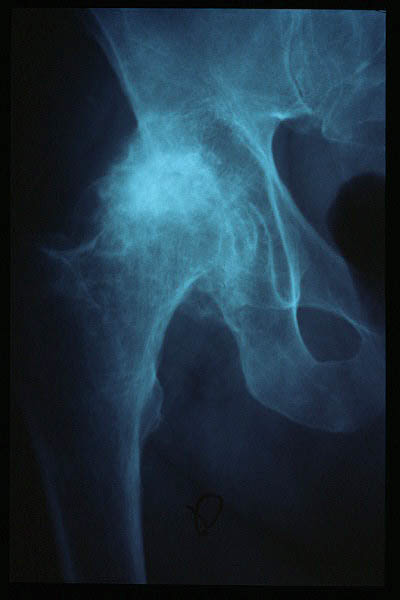
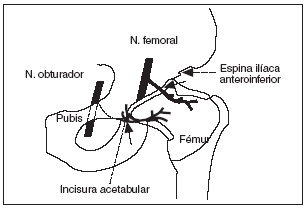
- Radiofrecuencia del nervio obturador para tratamiento de la coxartrosis.
Artrosis de cadera
Dolor de cuello
Dolor lumbar
Preguntas frecuentes
¿Cuánto tarda la realización del procedimiento?
Dependiendo del paciente, el procedimiento puede tardar 20 minutos aproximadamente.
¿Dónde se realiza el procedimiento?
El procedimiento se realiza normalmente en el quirófano bajo control radiológico.
¿El procedimiento duele?
Los nervios se hallan protegidos por capas de músculo y de tejidos blandos. El procedimiento conlleva la inserción de una aguja a través de la piel y de estas capas de músculo y de tejidos blandos, por lo que resultará incómodo hasta cierto punto. No obstante, se anestesia la piel y los tejidos más profundos con un anestésico local, utilizando una aguja muy fina, antes de introducir la aguja para el tratamiento. Habrá un grado moderado de incomodidad durante un tiempo muy limitado.
¿Me dormirán para realizar el procedimiento?
La técnica se realiza bajo anestesia local. La mayoría de los pacientes reciben analgesia y sedación por vía intravenosa, para ayudarles a tolerar mejor el procedimiento. El paciente deberá estar lo suficientemente despierto como para poder comunicarse con facilidad durante el procedimiento.
¿Cómo se realiza la técnica?
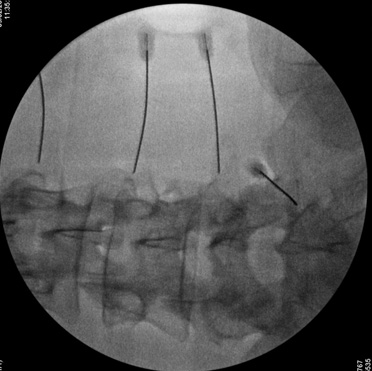
El procedimiento se realiza con el paciente tumbado en horizontal, o bien parcialmente incorporado. Se eleva ligeramente el mentón. Dado que los nervios no se visualizan con los rayos X, se colocan las agujas en base a una serie de referencias óseas que indican dónde se encuentran normalmente los distintos nervios. Se emplea control radiológico para identificar dichas referencias óseas. Por otro lado, se inyecta un anestésico local para minimizar las molestias para el paciente. Cuando la aguja se encuentra correctamente posicionada, mediante confirmación radiológica, se realiza una estimulación eléctrica antes de proceder a lesionar el nervio. La estimulación puede producir una sensación, de cosquilleo o de presión, como cuando uno se golpea el punto sensible del codo. El paciente debe estar despierto durante esta parte del procedimiento, a fin de informar de lo que siente. A continuación, los tejidos que rodean la punta de la aguja se calientan mediante el paso de una corriente eléctrica, empleando una máquina de radiofrecuencia, durante un tiempo controlado en segundos. Esto “adormece” a los nervios de forma semipermanente.
¿Qué debo esperar tras la realización del tratamiento?
Inmediatamente tras la inyección, el paciente puede notar un aumento de la temperatura del brazo. Asimismo, el dolor puede haber desaparecido o ser de bastante menor intensidad. El paciente también puede tener una sensación de “nudo en la garganta”, voz ronca, un ojo rojo y caído, y cierta congestión nasal, en el lado de la inyección. También puede haber dolor de cabeza.
¿Qué debo hacer tras el procedimiento?
El paciente tendrá que ser llevado a casa. A los pacientes se les aconseja tranquilidad durante un día, más o menos, tras el procedimiento. Las actividades diarias se deberán realizar dentro de los límites de tolerancia de cada paciente. Algunos pacientes pueden
continuar con fisioterapia inmediata.
¿Puedo ir al trabajo al día siguiente?
A no ser que se produzcan complicaciones, el paciente debería poder volver al trabajo al día siguiente. El efecto secundario más frecuente es dolor cervical en el punto de inyección.
¿Cuánto dura el efecto del procedimiento?
Si la intervención ha sido un éxito, el efecto puede durar 3-18 meses (normalmente 6-9 meses).
¿Cuántas intervenciones necesito?
Si el primer procedimiento no logra aliviar los síntomas por completo, podría indicarse una intervención adicional, tras la debido reevaluación del caso. Dado que no son procedimientos con efecto permanente, se podrían tener que repetir cuando el efecto disminuye o desaparece (a menudo al cabo de 6-12 meses).
¿Podrá ayudarme la lesión por radiofrecuencia?
Resulta muy difícil predecir si el procedimiento será de utilidad o no en un paciente dado. Los pacientes que son tratados en fases iniciales de la enfermedad tienden a responder mejor que los pacientes que reciben el tratamiento tras unos 6 meses de síntomas.
¿Cuáles son los riesgos?
Por lo general, el procedimiento resulta seguro. No obstante, todo procedimiento tiene sus riesgos, efectos secundarios y posibles complicaciones. El efecto secundario más frecuente es el dolor, que resulta transitorio. Los demás riesgos incluyen infecciones, hemorragias, bloqueo espinal, bloqueo epidural, e inyección en el interior de vasos sanguíneos y órganos vecinos. Afortunadamente, los efectos secundarios y complicaciones de carácter serio resultan poco frecuentes.
¿Quién no debe someterse a este procedimiento o prepararse de forma especial?
Los pacientes que son alérgicos a cualquiera de los medicamentos que se inyectan, o que padecen una infección activa, no deberán someterse a este procedimiento. Los pacientes en tratamiento que reciben fármacos antiplaquetarios o anticoagulantes (por ejemplo Sintrom®, Plavix®), deben ser preparados específicamente.